Srčani zastoj
Srčani zastoj je pojava kada srce iznenada i neočekivano prestane da kuca.[4][5] To je bolest za hitnu medicinsku pomoć koja će bez hitne medicinske intervencije za nekoliko minuta rezultirati iznenadnom srčanom smrću.[4][5]Kardiopulmonalna reanimacija (CPR) i eventualno defibrilacija su potrebni dok se ne može obezbijediti dalji tretman. Srčani zastoj dovodi do brzog gubitak svijesti, a disanje može biti nenormalno ili odsutno.[5][6][7][8]
| Srčani zastoj | |
|---|---|
| Drugi nazivi | Kardiopulmonalni zastoj, cirkulatorni zastoj, iznenadni srčani zastoj (SCA) |
 | |
| Tokom simulacije srčanog zastoja primjenjuje se kardiopulmonalna reanimacija | |
| Specijalnost | Kardiologija, hitna medicina |
| Simptomi | Gubitak svijesti, nenormalnost ili prekid disanja |
| Komplikacije | Sindrom nakon srčanog zastoja |
| Uobičajeno pojavljivanje | Starija dob |
| Uzroci | Bolest koronarne arterije, urođena srčana mana, veliki gubitak krvi, nedostatak kisika, električna povreda, veoma nizak nivo kalija, srčana slabost |
| Dijagnostička metoda | Nalaz bez pulsa |
| Prevencija | Nepušenje, fizička aktivnost, održavanje zdrave težine, zdrava ishrana |
| Tretman | Kardiopulmonalna reanimacija (CPR), defibrilacija[1] |
| Prognoza | Ukupna stopa preživljavanja ~ 10% (van bolnice) 25% (u bolnici);[2] jako ovisi o tipu i uzroku |
| Frekvencija | 13/10.000 ljudu godišnje (van bolnice u SAD) |
| Smrtnost | > 425.000 godišnje (SAD)[3] |
Iako srčani zastoj može biti uzrokovan srčanim udarom ili insuficijencijom, to nije isto, a u 15 do 25% slučajeva postoji nesrčani uzrok.[9][10] Neki pojedinci mogu osjetiti bol u grudima, kratak dah, mučninu, povišen broj otkucaja srca i osjećaj vrtoglavica neposredno pre ulaska u srčani zastoj.[7]
Faktori rizika uredi
Faktori rizika za iznenadni srčani zastoj (SCA) su slični onima kod koronarne arterijske bolesti i uključuju godine, pušenje cigareta, visok krvni pritisak, visok holesterol, nedostatak fizičke vežbe, gojaznost, dijabetes i porodična historija srčanih bolesti.[11] Prethodna epizoda iznenadnog zastoja srca takođe povećava vjerovatnoću budućih epizoda.[12] Statistička analiza mnogih od ovih faktora rizika utvrdila je da se otprilike 50% svih srčanih zastoja događa u 10% populacije za koju se smatra da je pod najvećim rizikom zbog ukupne štete višestrukih faktora rizika, pokazujući da kumulativni rizik od više komorbiditeta premašuje zbir svakog rizika pojedinačno.[13]
Prethodni neželjeni srčani događaji, neodrživa komorska tahikardija (NSVT), sinkopa i hipertrofija lijeve komore (LVT) su pokazali da predviđaju iznenadnu srčanu smrt kod djece.[14] Utvrđeno je da sadašnji pušači cigareta sa koronarnom bolešću imaju dva do tri puta veći rizik od iznenadne smrti između 30. i 59. godine. Nadalje, otkriveno je da je rizik od bivših pušača bliži riziku onih koji nikada nisu pušili.[15][16]
Pokazalo se da funkcionalne promjene u srcu kao što su smanjena ejekcijska frakcija ili srčana aritmija povećavaju rizik od srčanog zastoja i djeluju neovisno od prethodno navedenih faktora rizika. Stanja koja dovode do ovih funkcionalnih promjena mogu se steći nakon prethodne ozljede srca ili naslijediti kroz porodičnu anamnezu aritmogenih poremećaja.[13]:828
Znakovi i simptomi uredi
Zastoju srca ne prethode nikakvi simptomi upozorenja kod otprilike 50 posto ljudi.[15] Za osobe koje imaju simptome, oni su obično nespecifični za srčani zastoj.[17] To se može manifestirati u obliku novih simptoma ili pogoršanja:
Kada se sumnja na srčani zastoj zbog znakova nesvestice ili abnormalnog disanja, posmatrač treba da pokuša da oseti puls tokom 10 sekundi; ako se ne osjeti puls, treba pretpostaviti da je žrtva ima srčani zastoj.[19] Kao posljedica gubitka cerebralne perfuzije (protok krvi u lmozak), osoba će brzo izgubiti svijest i može prestati da diše. Iskustva bliske smrti prijavljuje 10 do 20 posto ljudi koji su preživjeli srčani zastoj, što pokazuje određeni nivo kognitivnih procesa koji su još uvijek aktivni tokom reanimacije.[20]
Uzroci i mehanizmi uredi
Iznenadni srčani zastoj (SCA) ili iznenadna srčana smrt (SCD) nastaju kada srce naglo počne da kuca u abnormalnom ili nepravilnom ritmu (aritmija).[21] Bez organizirane električne aktivnosti u srčanom mišiću, nema konzistentne kontrakcije komora, što rezultira nesposobnošću srca da stvori adekvatan srčani minutni volumen (upumpavanje krvi iz srce u ostatak tijela).[22] Postoji mnogo različitih tipova aritmija, ali one koje se najčešće bilježe kod iznenadnog zastoja srca su komorska tahikardija i komoraka fibrilacija.[23] Manje uobičajeni uzroci aritmija kod srčanog zastoja uključuju električnu aktivnost bez pulsa (PEA), bradijaritmije ili asistole.[21] Takvi se ritmovi vide kada postoji produženi srčani zastoj, progresija komorske fibrilacije ili napori kao što je defibrilacija da bi se osoba reanimirala.[21] Čini se da promjene ritma također imaju korelaciju s osnovnim uzrokom srčane ozljede kada su prisutni (ishemijski vs. neishemijski uzroci).[13]:831
Iznenadni zastoj srca može biti posljedica srčanih i nekardijalnih uzroka, uključujući sljedeće:
Srčani uzroci uredi
Bolest koronarnih arterija uredi
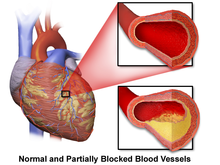
Bolest koronarne arterije (CAD), također poznata kao ishemijska bolest srca, odgovorna je za 62 do 70 posto svih iznenadnih srčanih smrti.[24][25] CAD je mnogo rjeđi uzrok iznenadne srčane smrti kod osoba mlađih od 40 godina.[24] Slučajevi su pokazali da je najčešći nalaz pri postmortalnom pregledu iznenadne srčane smrti hronična visokostepena stenoza barem jednog segmenta velike koronarne arterije, arterija koje opskrbljuju srčani mišić krvlju.[26] Ova stenoza je često rezultat suženja i otvrdnuća arterija nakon taloženja holesterolskih plakova i upale tokom nekoliko godina. Ovo nakupljanje i remodeliranje koronarnih sudova zajedno sa drugim sistemskim krvnim sudovima karakteriše napredovanje aterosklerotske kardiovaskularne bolesti.[27] Kada stabilan plak pukne, može blokirati protok krvi i kisika kroz male arterije što rezultira ishemijskom ozljedom. Povreda tkiva nakon ishemije može dovesti do strukturnih i funkcionalnih promjena koje sprečavaju srce da nastavi normalne cikluse provodljivosti i mijenja otkucaje srca.[13]:829[13]:829
Neaterosklerotske abnormalnosti koronarnih arterija uredi
Abnormalnosti koronarnih arterija koje nisu povezane s aterosklerozom uključuju kongenitalne anomalije koronarne arterije (najčešće anomalno porijeklo lijeve koronarne arterije iz plućne arterije), upalu poznatu kao koronarni arteritis, embolija, vazospazam i mehaničke abnormalnosti povezane s bolestima ili traumom vezivnog tkiva. Ova stanja uzrokuju 10-15% srčanih zastoja i iznenadne srčane smrti.[13]:829
- Koronarni arteritis obično je rezultat pedijatrijskog febrilnog upalnog stanja poznatog kao Kawasaki bolest. Drugi vaskulitidi također mogu doprinijeti povećanju rizika od iznenadne srčane smrti.
- Embolija, ili zgrušavanje koronarnih arterija najčešće se javlja od sepsnih embolija sekundarnih do endokarditisa uz zahvaćenost aortnog zaliska, trikuspidnog zaliska ili protetskih zalistaka.
- Koronarni vazospazam može dovesti do srčanih aritmija, mijenjanja električne provodljivosti srca uz rizik od potpunog zastoja srca zbog teških ili produženih promjena ritma.
- Mehaničke abnormalnosti sa povezanim rizikom od srčanog zastoja mogu nastati zbog disekcije koronarne arterije koja se može pripisati Marfanovom sindromu ili traumi.[13]:829
Strukturalna srčana bolest uredi

Strukturne bolesti srca koje nisu povezane s koronarnom bolešću čine 10% svih iznenadnih srčanih smrti.[22][25] Primjeri ovih uključuju: kardiomiopatije (hipertrofijska, dilatirana ili aritmogena kardiomiopatija), poremećaji srčanog ritma, bolest srčanog ritma, miokarditis,[28] i kongestivno zatajenje srca.[29]
Smatra se da je hipertrofija lijeve komore vodeći uzrok iznenadne srčane smrti u populaciji odraslih.[21][30] Ovo je najčešće posljedica dugotrajnog visokog krvnog pritiska, ili hipertenzije, koja je izazvala neprilagođenu promjenu zida glavne pumpne komore srca, lijeve komore.[31] Povišeni krvni pritisak znači da srce mora pumpati još jače kako bi krv prokrvila na adekvatan način kroz tijelo. Ako srce to radi duži vremenski period zbog nekontrolirane hipertenzije, lijeva komora može hipertrofirati (narasti) na način koji smanjuje djelotvornost srca.[32] Hipertrofija lijeve komore može se pokazati na ehokardiogramu i elektrokardiogramu (EKG).[31]
Pregled iznenadnih srčanih smrti u Sjedinjenim Državama iz 1999. godine otkrio je da strukturne bolesti srca čine preko 30% iznenadnih srčanih zastoja kod osoba mlađih od 30 godina. Studija vojnih regruta starosti 18-35 godina pokazala je da je to činilo više od 40% iznenadnih srčanih smrti.[24][25]
Kongestivna srčana insuficijencija pet puta povećava rizik od iznenadne srčane smrti.[29]
Strukturne abnormalnosti srčanog provodnog sistema (posebno Ađatrioventrikularnog čvora i His-Purkinjeovog sistema) mogu predisponirati pojedinca za aritmije sa rizikom od napredovanja do iznenadnog zastoja srca, iako je ovaj rizik ostaje nizak. Mnogi od ovih provodnih blokova mogu se liječiti unutrašnjim srčanim defibrilatorima za one za koje se utvrdi da su pod visokim rizikom zbog ozbiljnosti fibroze ili teških elektrofizioloških poremećaja.[13]:833
Sindromi naslijeđenih aritmija uredi
Aritmije koje nisu uzrokovane strukturnom srčanom bolešću čine 5 do 10% iznenadnih srčanih zastoja.[9][33][34] Oni su često uzrokovani genetičkim poremećajima koji dovode do abnormalnih srčanih ritmova.[21] Genetičke mutacije često utiču na specijalizirane proteine poznate kao ionski kanali koje provode električno nabijene čestice kroz ćelijsku membranu, pa se ova grupa stanja često naziva kanalopatije. Primjeri ovih nasljednih sindroma aritmije uključuju sindrom dugog QT intervala (LQTS), Brugada sindrom, kateholaminergijska polimorfna komorska tahikardija i sindrom kratkog QT intervala. Mnogi su također povezani s okolišnim ili neurogenim okidačima kao što je odgovor na preglasne zvukove koji mogu izazvati smrtonosne aritmije.[13]:833 Ostala stanja koja promovišu aritmije, ali nisu uzrokovana genetičkim mutacijama uključuju Wolff-Parkinson-Whiteov sindrom.[22]
Sindrom dugog QT intervala, stanje koje se često spominje kod smrti mladih ljudi, javlja se kod jednog od svakih 5.000 do 7.000 novorođenčadi i procjenjuje se da je odgovoran za 3.000 smrtnih slučajeva svake godine u poređenju sa otprilike 300.000 srčanih zastoja koje vide hitne službe.[35] Ova stanja su dio ukupnih smrtnih slučajeva povezanih sa srčanim zastojem, ali predstavljaju stanja koja se mogu otkriti prije zastoja i koja se mogu liječiti. Simptomska ekspresija sindroma dugog QT-a je prilično široka i češće se manifestuje sinkopa, a ne srčani zastoj. Međutim, rizik od srčanog zastoja je i dalje prisutan i osobe sa porodičnom historijom iznenadnih srčanih zastoja treba da se pregledaju na LQTS i druge uzroke smrtonosne aritmije koji se mogu liječiti. Viši nivoi rizika od srčanog zastoja povezani su sa ženskim spolom, značajnijim produženjem QT intervala, historijom neobjašnjive sinkope (nesvjestice) ili prerane iznenadne srčane smrti.[13]:833 Dodatno, osobe sa LQTS-om trebale bi izbjegavati određene lijekove koji nose rizik od povećanja ozbiljnosti ove abnormalnosti provodljivosti, kao što su određeni antiaritmici, antidepresivi i hinolon ili makrolidni antibiotici.[36]
Nesrčani uzroci uredi
Nesrčani uzroci čine 15 do 25% srčanih zastoja.[9][10] Najčešći nesrčani uzroci su trauma, velika krvarenja (gastrointestinalno krvarenje, ruptura aorte ili intrakranijalno krvarenje), hipovolemično krvarenje, predoziranje, davljenje i plućna embolija.[10][37][38] Srčani zastoj također može biti uzrokovan trovanjem kao što je ubodi određenih meduza, ili strujnim udarom, poput munje.[21]
Reverzibilni uzroci uredi
Drugi nesrčani uzroci srčanog zastoja mogu biti rezultat privremenih poremećaja homeostaza u tijelu Ovo može biti rezultat promjena u omjeru elektrolita, zasićenosti kisikom ili promjenama drugih iona koji utiču na pH tijela.[39]
Mnemonika za reverzibilne uzroke uredi
"Hs i Ts" je naziv za mnemotehniku koja se koristi za pamćenje izlječivih ili reverzibilnih uzroka srčanog zastoja.[39][40][41] Napomena: Ova mnemonika uključuje uzroke srčanog i nesrčanog porijekla, ali svi su reverzibilni, uz odgovarajući tretman koji je vremenski osjetljiv.
- Hs
- Hipovolemija – Nedostatak volumena krvi
- Hipoksija – Nedostatak kisika
- Vodikovi ioni (acidoza) – Nenormalan pH u tijelu
- Hiperkalemija ili hipokalemia – I povećan i smanjen nivo kalija može biti opasan po život
- Hipotermija – Niska tjelesna temperatura jezgre
- Hipoglikemija ili hiperglikemija – Nizak ili visok nivo glukoze u krvi
- Ts
- Tablete ili toksini kao što je predoziranje drogom/lijekom
- Srčana tamponada – Tečnost se nakuplja oko srca
- Tenzijski pneumotoraks – kolabirano plućno krilo
- Tromboza (infarkt miokarda) – srčani udar
- Tromboembolija (plućna embolija) – Krvni ugrušak u plućima
- Traumatski srčani zastoj
Djeca uredi
Kod djece, najčešći uzrok kardiopulmonalnog zastoja je šok ili respiratorna insuficijencija koji nije liječen.[21] Srčana aritmija nije najčešći uzrok kod djece.[21] Kada postoji srčana aritmija, najčešće je asistola ili bradikardija, za razliku od komorske fibrilacije ili komorske tahikardije kao što se vidi kod odraslih.[21] Drugi uzroci mogu uključivati droge kao što su kokain, metamfetamin ili predoziranje lijekovima kao što su antidepresivi kod djeteta koje je ranije bilo zdravo, ali sada ima aritmiju koja je napredovao do srčanog zastoja.[21] Uobičajeni uzroci iznenadnog neobjašnjivog zastoja srca kod djece uključuju hipotrofijsku kardiomiopatiju, abnormalnosti koronarnih arterija i aritmije.[42]
Mehanizam uredi
Definitivni električni mehanizmi srčanog zastoja, koji mogu nastati iz bilo koje od gore navedenih funkcionalnih, strukturnih ili fizioloških abnormalnosti, karakterizirani su tahiaritmijskim ili bradiaritmijskim događajima koji ne dovode do sistole.[13]: 837–838 Tahiaritmije se dalje mogu klasificirati kao komorska fibrilacija (V-fib) i bez pulsa ili trajna komorskaa tahikardija (V-tach), a obje su brze i nestalne aritmije koje mijenjaju cirkulatorni put tako da se adekvatan protok krvi ne može održati i nije adekvatan da zadovolji potrebe tijela.[13]:837–838
Mehanizam odgovoran za većinu iznenadnih srčanih smrti je ventrikulska fibrilacija. Ventrikulska fibrilacija je tahiaritmija koju karakterizira turbulentna električna aktivnost u ventrikulskomom dijeku miokarda koja dovodi do previše neorganiziranog i brzog otkucaja srca proizvodeći bilo kakav značajan minutni volumen srca, što rezultira nedovoljnom perfuzijom mozga i esencijalnih organa.[43] Kod komorske tahikardije, srce također kuca brže od normalnog, što može spriječiti srčane komore da se pravilno pune krvlju.[44] Neki od elektrofizioloških mehanizama koji podupiru ventrikulske fibrilacije uključuju ektopijski automatizam, ponovni ulazak i aktiviranu aktivnost.[45] Strukturne promjene u oboljelom srcu kao rezultat nasljednih faktora (mutacije u genima za kodiranje ionskih kanala, naprimjer) ne mogu objasniti iznenadnu srčanu smrt.[46]
I ventrikulska fibrilacija i ventrikulska tahikardija mogu dovesti do toga da srce neučinkovito pumpa krv u tijelo. Ventrikulsku tahikardiju karakterizira izmijenjen QRS kompleks i broj otkucaja srca veći od 100 otkucaja u minuti.[47] Kada se V-tah održava (traje najmanje 30 sekundi), neadekvatan dotok krvi u srčano tkivo može dovesti do zastoja srca.[48]
Bradiaritmije se javljaju nakon disocijacije spontane električne provodljivosti i mehaničke funkcije srca što rezultira električnom aktivnošću bez pulsa (PEA) ili potpunim odsustvom električne aktivnosti srca što rezultira asistolom . Slično kao i kod tahiaritmija, ova stanja dovode do nemogućnosti da se održi i adekvatan protok krvi, iako je u slučaju bradijaritmija osnovni uzrok odsustvo mehaničke aktivnosti, a ne brzi otkucaji koji dovode do dezorganizacije.[13]:837–838
Dijagnoza uredi

Srčani zastoj je sinonim za pojam klinička smrt.[41] Historijski podaci i fizički pregled mogu dijagnosticirati srčani zastoj i pružiti informacije o potencijalnom uzroku i prognozi.[21] Pružatelj koji uzima kliničku anamnezu osobe trebao bi imati za cilj utvrditi da li je epizodu primijetio neko drugi, u koje vrijeme se epizoda dogodila, šta je osoba radila (posebno ako je bilo traume) i da li je bilo uključenosti droge.[21] Dio fizičkog pregleda dijagnosticiranja srčanog zastoja fokusira se na odsustvo pulsa.[21] U mnogim slučajevima, nedostatak karotidnog pulsa je zlatni standard za dijagnosticiranje srčanog zastoja. Nedostatak pulsa na periferiji (radijalno/pedala) može također biti rezultat drugih stanja (npr. cirkulacijski šok), ili jednostavno greška spasitelja.[49] Studije su pokazale da spasitelji često mogu pogriješiti kada provjeravaju karotidni puls u hitnim slučajevima, bilo da se radi o zdravstvenim radnicima ili laicima.[49][50]
Ultrazvuk na mjestu pružanja pomoći (POCUS) je alat koji se može koristiti za ispitivanje pokreta srca i snage njegove kontrakcije kod osobe koja je doživjela srčani zastoj uz krevet.[51] POCUS može precizno dijagnosticirati srčani zastoj u bolničkim uvjetima, prevazilazeći neke od nedostataka dijagnoze provjeravanjem centralnog pulsa (karotidne arterije ili subklavijske arterije), kao i otkrivanjem pokreta i kontrakcija srca.[51]
Koristeći POCUS, kliničari mogu imati ograničene, dvodimenzionalne poglede na različite dijelove srca tokom zastoja.[52] Ove slike mogu pomoći kliničarima da utvrde da li je električna aktivnost u srcu bez pulsa ili pseudobezpulsna, kao i da im pomognu da dijagnosticiraju potencijalno reverzibilne uzroke zastoja.[52] Objavljene smjernice udruženja American Society of Echocardiography, American College of Emergency Physicians, European Resuscitation Council i American Heart Association, kao i preoperativne smjernice Advanced cardiac life support, prepoznali su potencijalne prednosti korištenja POCUS-a u dijagnostici i upravljanju srčanim zastojem.[52]
Zbog nepreciznosti ovog metoda dijagnoze, neka tijela poput Evropskog savjeta za reanimaciju (ERC) smanjila su njen značaj. Umjesto toga, sadašnje smjernice podstiču pojedince da započnu CPR kod bilo koje osobe bez svijesti koja ima odsutno ili abnormalno disanje.[53] Vijeće za reanimaciju u Ujedinjenom Kraljevstvu stoji u skladu s preporukama ERC-a i preporukama American Heart Association.[41] Predložili su da tehniku provjere karotidnih pulseva trebaju koristiti samo zdravstveni radnici sa specifičnom obukom i stručnošću, a čak i tada da je treba promatrati u kombinaciji s drugim pokazateljima kao što je agonalno disanje.[53]
Predložene su razni drugi metodi za otkrivanje cirkulacije, a samim tim i dijagnosticiranje srčanog zastoja. Smjernice koje slijede prema preporukama Međunarodnog komiteta za vezu za reanimaciju (ILCOR) iz 2000. bile su da spasitelji traže "znakove cirkulacije", ali ne posebno puls.[41] Ovi znakovi su uključivali kašalj, dahtanje, boju, trzanje i kretanje.[54] Međutim, suočeni sa dokazima da su ove smjernice bile nedjelotvorne, nova preporuka ILCOR-a je da se srčani zastoj treba dijagnosticirati kod svih unesrećenih koji su u nesvijesti i ne dišu normalno, sličan protokol koji je usvojilo Evropsko vijeće za reanimaciju.<ref. name="AHA05"/> U neakutnom okruženju gdje je pacijent istekao, dijagnoza srčanog zastoja može se obaviti putem molekulske autopsije ili postmortem molekulskog testiranja koji su srčani defekti koje koristi skup molekulskih tehnika za pronalaženje ionskih kanala.[55] Ovo bi moglo pomoći da se razjasni uzrok smrti pacijenta.
Drugi fizički znakovi ili simptomi mogu pomoći u određivanju potencijalnog uzroka srčanog zastoja.[21] Ispod je grafikon kliničkih nalaza i znakova/simptoma koje osoba može imati i potencijalni uzrok povezan s tim.
| Lokacija | Nalazi | Mogući uzroci |
|---|---|---|
| Općenito | Blijeda koža | Krvarenja |
| Smanjena tjelesna temperatura | Hipotermija | |
| Dišni put | Prisustvo sekreta, povraćanja krvi | Aspiracija |
| Nemogućnost pružanja ventilacije pod pozitivnim pritiskom | Tenzioni pneumotoraks | |
| Vrat | Distenzija vratnih vena | Tenzijski pneumotoraks |
| Traheja pomaknuta na jednu stranu | Tenzijski pneumotoraks | |
| Grudi | Ožiljak u sredini grudne kosti | Srčana bolest |
| Pluća | Zvukovi disanja samo na jednoj strani | Tenzijski pneumotoraks Intubacija desnog glavnog stabla Aspiracija |
| Nema zvukova daha ili udaljenih zvukova daha | Intubacija jednjaka Opstrukcija disajnih puteva | |
| Zviždanje | Aspiracija | |
| Rales | Aspiracija Plućni edem | |
| Srce | Smanjenje srčanih tonova | Hipovolemija Tamponada srca Tenzijski pneumotoraks Plućna embolija |
| Abdomen | Naduvenost trbuha i tupa | Ruptura aneurizma abdominalne aorte Puknuta ektopijska trudnoća |
| Rastegnuti i bubnjići | Intubacija jednjaka | |
| Rektumski | Prisutna krv | Gastrointestinalno krvarenje |
| Ekstremiteti | Asimetrični impulsi | Aortna disekcija |
| Koža | Tragovi igle | Zloupotreba droga |
Klasifikacije uredi
Kliničari klasifikuju srčani zastoj u "šokirani" u odnosu na "nešokirani", što je određeno ritmom EKG. Ovo se odnosi na to da li se određena klasa srčane aritmije može liječiti pomoću defibrilacija.[53] Dva ritma koja se mogu šokirati su ventrikulska fibrilacija i ventrikulsksa bespulsna tahikardija dok su dva "nešokova" ritma asistola i električna aktivnost bez pulsa.[56]
Upravljanje uredi
Iznenadni zastoj srca može se liječiti pokušajima reanimacija. Ovo se obično izvodi na osnovu protokola zvanih osnovna podrška života, napredna podrška za život srca (ACLS), pedijatrijska napredna podrška života (PALS) ili program neonatalne reanimacije (NRP).[41][57]

Kardiopulmonalna reanimacija uredi
Rana kardiopulmonalna reanimacija (CPR) je neophodna za preživljavanje srčanog zastoja s dobrom neurološkom funkcijom.[21][58] Preporučuje se da se počne što je prije moguće uz minimalne prekide nakon početka. Komponente CPR-a koje čine najveću razliku u preživljavanju su kompresija grudnog koša i defibrilacijski udarni ritmovi.[39] Nakon defibrilacije, kompresije grudnog koša treba nastaviti dvije minute prije nego što se ponovo izvrši provjera ritma.[21] Ovo se zasniva na stopi kompresije od 100–120 kompresija u minuti, dubina kompresije od 5–6 centimetara u grudni koš, puna povratak grudnog koša i brzina ventilacije od 10 ventilacija disanja u minuti.[21] Pokazalo se da pravilno izvedena CPR kod posmatrača povećava preživljavanje; međutim, to se izvodi u manje od 30% zadržavanja u bolnici od 2007. Ako visokokvalitetni CPR nije rezultirao povratkom spontane cirkulacije, a srčani ritam osobe je u asistoli, razumno je prekinuti CPR i proglasiti smrt osobe nakon 20 minuta.[59] Izuzeci od ovoga uključuju određene slučajeve sa hipotermijom ili koji su udavili.[39][59] Neki od ovih slučajeva bi trebali imati duži i trajniji CPR dok ne budu skoro normotermni.[39] Duže trajanje CPR-a može biti razumno kod onih koji imaju srčani zastoj dok su u bolnici.[60] namjernički CPR, od strane laičke javnosti, prije dolaska hitne pomoći također poboljšava ishode.
Defibrilacija uredi

Defibrilacija je indikovana ako je prisutan srčani ritam koji može izazvati električni udar. Dva ritma koja se mogu šokirati su ventrikulska fibrilacija i ventrikulska tahikardija bez pulsa. Kod djece se preporučuje 2 do 4 J/Kg.[61]
Defibrilaciju vrši automatski eksterni defibrilator (AED), prenosiva mašina koju može koristiti čak i svaki korisnik jer proizvodi glasovne instrukcije koje vode proces, automatski provjerava stanje žrtve i primjenjuje ispravne električne šokove. Neki defibrilatori čak daju povratnu informaciju o kvalitetu CPR kompresija, ohrabrujući spasioca laika da pritisne grudni koš osobe dovoljno snažno da cirkulira krv.[62]
Osim toga, sve je veća upotreba defibrilacije javnog pristupa. To uključuje postavljanje automatskog eksternog defibrilatora na javna mjesta i obuku osoblja u tim područjima kako da ih koristi. Ovo omogućava da se defibrilacija obavi prije dolaska hitne pomoći i pokazalo se da dovodi do povećanih šansi za preživljavanje. Pokazalo se da oni koji imaju zastoje na udaljenim lokacijama imaju lošije ishode nakon srčanog zastoja.[63]
Lijekovi uredi
Od 2016., lijekovi koji nisu epinefrin (adrenalin), iako su uključeni u smjernice, nisu pokazali da poboljšavaju preživljavanje do otpusta iz bolnice nakon izvanbolničkog zastoja srca.[39] Ovo uključuje upotrebu atropina, lidokaina i amiodarona.[39][64][65][66][67][68] Čini se da epinefrin kod odraslih od 2019. poboljšava preživljavanje, ali ne poboljšava neurološki normalno preživljavanje.[69][70][71] Općenito se preporučuje svakih pet minuta. Adrenalin djeluje na alfa-1 receptor, što zauzvrat povećava protok krvi koji opskrbljuje srce.[72] To bi pomoglo u obezbjeđivanju više kisika srcu. Na osnovu smjernica iz 2019., 1 mg epinefrina se može davati pacijentima svakih 3–5 minuta, ali se doze veće od 1 mg epinefrina ne preporučuju za rutinsku upotrebu u slučaju srčanog zastoja. Ako pacijent ima ritam bez šoka, epinefrin treba primijeniti što je prije moguće. Za ritam koji je podložan šoku, epinefrin treba davati samo nakon što su početni pokušaji defibrilacije neuspjeli.[73] Vazopresin sveukupno ne poboljšava niti pogoršava ishode u poređenju sa epinefrinom. Čini se da kombinacija epinefrina, vazopresina i metilprednizolona poboljšava ishod.[74] Neki od nedostataka dugoročne koristi mogu biti povezani sa kašnjenjem u upotrebi epinefrina.[75] Dok dokazi ne podržavaju njegovu upotrebu kod djece, smjernice navode da je njegova upotreba razumna.[39] Lidokain i amiodaron se također smatraju razumnim kod djece sa srčanim zastojem koja imaju šokantan ritam. Općenita upotreba natrij-bikarbonata ili kalcija se ne preporučuje.[76] Upotreba kalcija kod djece povezana je sa lošom neurološkom funkcijom kao i smanjenim preživljavanjem.[21] Ispravno doziranje lijekova kod djece ovisi o težini.[21] Da bi se smanjilo vrijeme utrošeno na izračunavanje doza lijekova, preporučuje se korištenje Broselowe trake.[21]
Smjernice iz 2010. American Heart Association više ne sadrže preporuku za korištenje atropina u električnoj aktivnosti bez pulsa i asistoli zbog nedostatka dokaza za njegovu upotrebu.[39][77] Ni lidokain ni amiodaron, kod onih koji i dalje imaju ventrikuldku tahikardiju ili ventrikuldku fibrilaciju uprkos defibrilaciji, ne poboljšavaju preživljavanje do otpusta iz bolnice, ali oba podjednako poboljšavaju preživljavanje do prijema u bolnicu.[78]
Prognoza uredi
Ukupne šanse za preživljavanje među onima koji imaju srčani zastoj van bolnice su niske, 10%.[79][80] Među onima koji imaju vanbolnički srčani zastoj, 70% se javlja kod kuće, a njihova stopa preživljavanja je 6%.[81][82] Za one koji imaju srčani zastoj u bolnici, stopa preživljavanja godinu dana od najmanje pojave srčanog zastoja procjenjuje se na 13%.[83] Procjenjuje se da je jednogodišnje preživljavanje veće kod osoba s dijagnozom prijema srca (39%), u poređenju sa onima s nesrčanom dijagnozom (11%).[83] Stope preživljavanja među djecom su 3 do 16% u Sjevernoj Americi.[84] Za bolnički srčani zastoj preživljavanje do otpusta je oko 22%.[39][85] Oni koji prežive do povratka spontane cirkulacije (ROSC) i prijema u bolnicu često imaju sindrom postkardijalnog zastoja koji se obično manifestira kao neurološka ozljeda koja može varirati od blagih problema s pamćenjem do kome.[39]
Hipoksična ishemijska povreda mozga je najštetniji ishod za ljude koji pate od srčanog zastoja.[86] Loši neurološki ishodi nakon srčanog zastoja mnogo su češći u zemljama koje ne koriste prekid doživotnog održavanja (~50%) u poređenju sa onima koje koriste (manje od 10%).[86] Većina poboljšanja kognicije dolazi tokom prva tri mjeseca nakon srčanog zastoja, a neki pojedinci prijavljuju poboljšanje do godinu dana nakon srčanog zastoja.[86] 50 – 70% preživjelih od srčanog zastoja navodi umor kao simptom , čineći umor najčešćim simptomom o kojem je pacijent prijavljen.[86]
Prognoza se obično procjenjuje 72 sata ili više nakon srčanog zastoja.[87] Stopa preživljavanja je bolja kod onih kod kojih je neko vidio kolaps, koji su imali CPR kod promatrača ili su imali ventrikulsku tahikardiju ili ventrikulsku fibrilaciju kada se procijeni.[88] Preživljavanje među onima sa Vfib ili Vtach je 15 do 23%.[88] Žene imaju veću vjerovatnoću da prežive srčani zastoj i napuste bolnicu nego muškarci.[89]
Pregled iz 1997. godine otkrio je stope preživljavanja do otpusta od 14% iako su različite studije varirale od 0 do 28%.[90] Kod onih starijih od 70 godina koji imaju srčani zastoj dok su u bolnici, preživljavanje do otpusta iz bolnice je manje od 20%.[91] Koliko dobro ove osobe mogu da se snalaze nakon izlaska iz bolnice, nije jasno.[91]
Utvrđeno je da je globalna stopa ljudi koji su uspjeli da se oporave od vanbolničkog srčanog zastoja nakon primitka CPR-a oko 30%, a stopa preživljavanja do otpusta iz bolnice procijenjena je na 9%.[92] Preživljenje do otpusta iz bolnice vjerovatnije je među ljudima čiji je srčani zastoj svjedočio slučajni prolaznik ili hitna medicinska služba, koji su primili CPR posmatrača i među onima koji žive u Evropi i Sjevernoj Americi.[92] Relativno niže preživljavanje u azijskim zemljama zabilježene su stope otpuštanja iz bolnice.[92]
Prevencija uredi
Uz nedostatak pozitivnih ishoda nakon srčanog zastoja, napori su uloženi u pronalaženje učinkovitih strategija za sprječavanje srčanog zastoja. S obzirom na to da su glavni uzroci srčanog zastoja ishemijska bolest srca, važni su napori da se promovira zdrava prehrana, vježbanje i prestanak pušenja. Za ljude kod rizika od srčanih bolesti, koriste se mjere kao što su kontrola krvnog pritista, snižavanje holesterola i druge medicinsko-terapijske intervencije. Međutim, treba napomenuti da je Cochranepv pregled objavljen 2016. godine pronašao dokaze umjerenog kvaliteta koji pokazuju da lijekovi za snižavanje krvnog pritiska zapravo ne smanjuju rizik od iznenadne srčane smrti.[93] Vježbanje je efikasna preventivna mjera za srčani zastoj u opštoj populaciji, ali može biti rizična za one sa već postojećim stanjima.[94] Rizik od prolaznog katastrofalnog srčanog događaja povećava se kod osoba sa srčanim oboljenjima za vrijeme i neposredno nakon vježbanja.[94] Međutim, i životni i akutni rizik od srčanog zastoja su smanjeni kod osoba sa srčanim oboljenjima koji redovno rade vježbanja, što sugerira da su rizici vježbanja veći od koristi.[94]
Implantabilni kardioverter defibrilator uredi
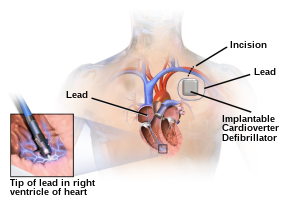
implantabilni kardioverter defibrilator (ICD) je uređaj na baterije koji prati električnu aktivnost u srcu i kada se otkrije aritmija može isporučiti električni udar, kako bi prekinuo abnormalni ritam. ICD se koriste za prevenciju iznenadne srčane smrti (SCD) kod onih koji su preživjeli prethodnu epizodu iznenadnog srčanog zastoja (SCA) zbog ventrikulske fibrilacije ili ventrikulske tahikardije (sekundarna prevencija).[95] ICD se takođe koriste profilaksno za sprečavanje iznenadne srčane smrti u određenim populacijama pacijenata sa visokim rizikom (primarna prevencija).[96]
Provedene su brojne studije o upotrebi ICD-a za sekundarnu prevenciju ISS. Ove studije pokazale su poboljšano preživljavanje sa ICD u poređenju sa upotrebom antiaritmijskih lekova.[95] ICD terapija je povezana sa 50% relativnog smanjenja rizika smrti uzrokovane aritmijom i 25% smanjenje relativnog rizika za sve uzroke smrtnosti.[97]
Primarna prevencija ISS sa ICD terapijom za visokorizične populacije pacijenata je na sličan način pokazala poboljšane stope preživljavanja u brojnim velikim studijama. Populacije pacijenata sa visokim rizikom u ovim studijama definisane su kao one sa teškom ishemijskom kardiomiopatijom (određeno smanjenom ejekcijskom frakcijom lijeve komore (LVEF). Kriteriji LVEF-a korišteni u ovim ispitivanjima kretali su se od manje od ili jednako 30% u MADIT-II do manje od ili jednako 40% u MUSTT.[95][96]
Epidemiologija uredi
Rizik od srčanog zastoja varira u zavisnosti od geografskog regiona, starosti i spola. Životni rizik je tri puta veći kod muškaraca (12,3%) nego kod žena (4,2%) na osnovu analize Framingham Heart Study.[98] Međutim, ova rodna razlika je nestala nakon 85. godine života.[99] Otprilike polovina ovih osoba je mlađa od 65 godina.[100]
Sjeverna Amerika uredi
Na osnovu umrlica, iznenadna srčana smrt čini oko 20% svih smrtnih slučajeva u Sjedinjenim Državama.[101] U Sjedinjenim Državama, oko 326.000 slučajeva vanbolničkog i 209.000 slučajeva srčanog zastoja u bolnici se dogodi među odraslima godišnje, što se ispostavilo kao incidenca od približno 110,8 na 100.000 odraslih godišnje. U Sjedinjenim Državama, srčani zastoj tokom trudnoća javlja se u otprilike jednom od dvanaest hiljada porođaja ili 1,8 na 10.000 živorođenih.[102] Stope su niže u Kanadi.[102]
Ostale regije uredi
Nezapadne regije svijeta imaju različite incidencije. Incidencija iznenadne srčane smrti u Kini je 41,8 na 100 000, a u Južnoj Indiji 39,7 na 100 000.[101]